Патология периферической нервной системы (туннельный синдром, травмы и последствия травм периферических нервов)
В структуре общей заболеваемости патология периферической нервной системы занимает одно из ведущих мест. На ее долю приходится около 50% всей неврологической патологии. Причины повреждений нервных волокон, ганглиев, сплетений, корешков чрезвычайно разнообразны, но чаще всего это физические факторы: травматические разрывы или разрушение участка нерва, компрессия (сдавление), растяжение, хотя в некоторых случаях к таким повреждениям могут привести воздействие электрического тока, вибрации, ультразвука, ионизирующего излучения, различных химических веществ, воспалительный или опухолевый процесс, хроническая ишемия.
С клинической и морфологической точки зрения можно выделить три основные формы патологии периферической нервной системы:
- Нейропраксия – нарушение нормального функционирования нерва при сохранности его волокон и оболочек. Возникает вследствие растяжения, компрессии или ишемии нерва, вследствие чего развивается локальный блок проводимости, что приводит к нарушению функции нерва. Поражаются в основном крупные двигательные волокна, поэтому страдает двигательная сфера, а чувствительность в зоне иннервации обычно сохраняется, хотя и не в полном объеме. Чаще всего при нейропраксии происходит полное восстановление функции нерва в течение 3-4 недель.
- Аксонотмезис – нарушение целостности нервных волокон с сохранением структуры невральных оболочек. Его причиной могут быть сильное сдавление, тракция, ишемия, переохлаждение частей тела. Нарушения функции нерва, и двигательные, и чувствительные, чаще всего полные. Восстановление функций нерва зависит от расстояния, которое необходимо преодолеть регенерирующим волокнам, если оно небольшое, то восстановление, как правило, полное.
- Нейротмезис – полное нарушение целостности и нервных волокон, и оболочек. Возникает при ранениях, сложных переломах костей, прорастании злокачественных новообразований, врачебных ошибках во время хирургических операций. Самостоятельное восстановление структуры и функции нерва практически невозможно, чаще всего требуется хирургическое вмешательство.
В зависимости от того, какие именно нервные структуры поражаются, выделяют:
- Радикулопатии – повреждения нервного корешка. Обычно возникают вследствие сдавления или травматического повреждения нервного корешка. Могут повреждаться как единичные корешки (монорадикулопатия), так и несколько корешков (множественные радикулопатии). Выделяют также краниальные монорадикулопатии (поражение черепномозговых нервов) и спинальные (поражение корешков спинного мозга).
- Ганглиопатии – повреждения нервных ганглиев. Чаще всего обусловлены герпесвирусной инфекцией.
- Плексопатии – поражения нервных сплетений. Чаще всего страдает плечевое сплетение при вывихах головки плечевой кости во время дорожно-транспортных аварий, происшествий криминального характера, спортивных травм, а также во время родов (акушерский паралич).
- Мононейропатии – поражение отдельных нервов. Чаще всего их причиной является прямое повреждение при травме или хроническая компрессия нервного ствола. Обычно приходиться сталкиваться с нейропатией лицевого, лучевого, локтевого, срединного нервов. К этой группе поражений периферической нервной системы также относится туннельные нейропатии – повреждения нервов, проходящих в узком канале либо извне, либо какими-либо анатомическими структурами или патологическими образованиями.
В клинической практике нам чаще всего приходится сталкиваться с травмами и последствиями травм периферических нервов, а также туннельными синдромами.
Травмы и последствия травм периферических нервов
Повреждение периферических нервов может произойти вследствие травмы, огнестрельного ранения или ранения холодным оружием, переломов костей со смещением осколков или возникновения крупной гематомы, а также при сдавлении нерва в естественных каналах его прохождения (туннельный синдром). В таких случаях может произойти полный или частичный разрыв нервного волокна, а также развиться травматический неврит (посттравматическая нейропатия).
Клиническими проявлениями, возникающими вследствие травм и повреждений периферических нервов, являются полное и частичное выпадение чувствительности, ослабление иннервируемой группы мышц, парезы, параличи, парестезии, болевой синдром, трофические изменения кожных покровов (шелушение, мацерация, изъязвления).
Нервная клетка, как известно, состоит из коротких отростков (дендритов) и длинных (аксонов). При повреждении аксона та его часть, которая идет к нейрону, остается жизнеспособной, а другая его часть, которая идет к какому-либо органу (мышца, кожа, сустав и т.п.), подвергается дегенерации и от нее остается только соединительнотканный чехол. Однако поврежденный аксон может восстанавливаться (регенерировать), он «вшивается» в оставшийся от поврежденного аксона чехол и по нему прорастает до иннервируемого органа. Это процесс достаточно длительный (скорость роста аксона – около 102 мм в сутки), поэтому процесс восстановления функции нерва может продолжаться 6-12 месяцев.
Туннельный синдром
В человеческом организме существуют определенные зоны, в которых особенно высок риск ирритации и сдавления нервов – каналы или туннели, образованные костями, связками, мышцами и фасциями. При патологических изменениях в тканях таких естественных каналов происходит сдавление нервов – возникает т.н. туннельный синдром. Чаще всего поражаются нервы, которые находятся в непосредственной близости от лучезапястного, локтевого, коленного и голеностопного суставов.
Туннельный синдром может возникнуть при постоянных профессиональных или бытовых нагрузках на определенные части тела (суставы, кости, мягкие ткани) вследствие которых происходит их микротравматизация, а также при различных системных заболеваниях: подагре, сахарном диабете, гипотиреозе, амилоидозе, рассеянном склерозе, ревматическом полиартрите, алкоголизме и др. Для туннельных синдромов характерна наследственная предрасположенность. Они также могут развиваться на фоне беременности, при приеме оральных контрацептивов.
Клиническая картина туннельного синдрома включает спонтанные боли (от нерезко выраженных до очень интенсивных), спонтанные парестезии (покалывания, чувство «мурашек»), расстройств чувствительности (как снижение, так и повышение), двигательные нарушения (парезы кистей, стоп, отдельных пальцев), вегетативно-сосудистые нарушения (трофические поражения кожи, волос, ногтей, изменение температуры кожи).
К наиболее часто встречающимся туннельным синдромам относятся:
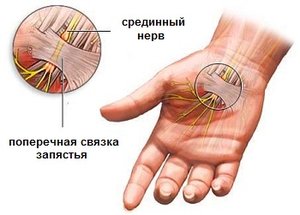
- Синдром запястного канала (карпальный туннельный синдром): сдавление срединного нерва в запястном канале.
- Синдром круглого пронатора: сдавление срединного нерва между головками круглого пронатора.
- «Нейропатия медового месяца»: сдавление срединного (иногда и локтевого) нерва в области локтевого сустава при опоре на локоть.
- Нейропатия лучевого нерва («сонный паралич»): сдавление лучевого нерва при неправильном положении руки во время сна.
- Нейропатия бедренного нерва: сдавление бедренного нерва в месте его выхода в области паховой связки.
- Невралгия наружного кожного нерва бедра (болезнь Рота): сдавление наружного кожного нерва бедра в канале, сформированном паховой складкой.
- Синдром грушевидной мышцы: сдавление седалищного нерва спазмированной грушевидной мышцей.
- Нейропатия большеберцового и малоберцового нервов: сдавление большеберцового и малоберцового нервов на уровне головки малоберцовой кости.
* * *
Не смотря на то, что нервные волокна обладают способностью к регенерации, консервативное лечение при травмах и повреждениях периферических нервов далеко не всегда позволяет желаемого результата, т.к. восстановление нерва может не произойти, а иннервируемые им мышцы или другие органы за это время претерпят необратимые изменения. Кроме того, наиболее полную информацию о характере и степени повреждения нерва можно получить только при проведении хирургической операции при непосредственном осмотре нервного волокна. До недавнего времени считалось, что оперативное вмешательство оправдано лишь спустя 6 месяцев после травмы, если консервативное лечение окажется неэффективным. Однако накопленный нами опыт позволяет говорить о том, что операционное вмешательство при травмах и повреждениях периферических нервов необходимо проводить не позднее, чем через 3 месяца после травмы, а операцию по восстановлению целостности нервов необходимо провести в как можно более ранние сроки.
Хирургическое лечение туннельного синдрома показано при неэффективности или недостаточной эффективности консервативного лечения, признаках прямой компрессии нерва костными образованиями, фиброзными структурами, опухолью, гематомой, стойком выраженном болевом синдроме, прогрессирующих парезах и стойких вегето-трофических расстройствах.



